مقاومت باکتری نسبت به آنتی بیوتیک
هر فردی حداقل یکبار در طول زندگی خود از آنتی بیوتیکها استفاده کرده است. آنتی بیوتیکها دستهی مهمی از داروها هستند که برای درمان عفونتهای باکتریایی استفاده میشوند. به این صورت که یا باکتریها را به طور کامل در بدن از بین میبرند و یا از رشد و تکثیر آنها جلوگیری میکنند. موضوع نگران کننده در مورد مصرف آنتی بیوتیکها که امروزه به یکی از دغدغههای اصلی کادر درمان و محققین حوزهی پزشکی و آزمایشگاهی تبدیل شده است، مقاومت عوامل باکتریایی نسبت به آنتی بیوتیکها است. مقاومت باکتری نسبت به دارو نه تنها بار اقتصادی زیادی به همراه دارد، بلکه دورهی بهبودی بیمار را طولانیتر میکند. علاوهبر این، در صورت مقاومت یک باکتری در برابر آنتیبیوتیک ممکن است پزشک مجبور به تجویز چندین دارو شود که احتمالا عوارضی را برای سلامتی بیمار در پی خواهد داشت.
به همین دلیل در این مقاله قصد داریم تا به موضوع مقاومت باکتریها در برابر آنتیبیوتیکها بپردازیم. پس در ادامهی این مطلب با ما همراه باشید.
لازم به ذکر است که مقاومت باکتری در برابر آنتی بیوتیک نوع خاصی از مقاومت دارویی ضد میکروبی است و سایر پاتوژنها مانند ویروسها و قارچها نیز میتوانند در برابر داروهای ضد میکروبی مقاوم شوند. اما به دلیل استفادهی رایج آنتی بیوتیکها، مقاومت دارویی باکتریها مورد توجه قرار گرفته و به سرعت نیز رو به افزایش است.
به همین دلیل این مقاله بر روی باکتریهای مقاوم در برابر آنتی بیوتیک تمرکز دارد.
آنتی بیوتیک چیست؟

پیش از اینکه به موضوع مقاومت باکتریها در برابر آنتیبیوتیک بپردازیم، اجازه دهید مروری بر آنتی بیوتیکها داشته باشیم.
همانطور که در قسمت مقدمه گفته شد، آنتی بیوتیکها داروهایی هستند که در بدن علیه عفونتهای باکتریایی مبارزه میکنند.
پنی سیلین اولین آنتی بیوتیک کشف شده بود که در سال 1928 توسط الكساندر فلمینگ كشف گردید. این آنتی بیوتیک در طول جنگ جهانی دوم بسیار مورد استفاده قرار گرفت. با کشف آنتی بیوتیکها، انقلابی در حوزهی پزشکی ایجاد شد که به درمان بسیاری از عفونتهای کشنده کمک کرد.
اکنون صدها نوع آنتی بیوتیک وجود دارد که در چندین دسته طبقهبندی میشوند. طبقهبندی آنتی بیوتیکها به صورت زیر است:
- پنی سیلینها[1]
- سفالوسپورینها[2]
- کارباپنمها[3]
- آمینوگلیکوزیدها[4]
- تتراسایکلینها[5]
- ماکرولیدها[6]
- فلوروکینولونها[7]
- سولفونامیدها[8]
نحوهای که آنتیبیوتیکها باعث از بین رفتن باکتریها میشوند، مختلف است. به عنوان مثال، پنیسیلین به طور غیرمستقیم باعث ضعیف شدن و ترکیدن دیواره سلولی باکتری میشود و به این ترتیب باکتری به صورت کامل از بین میرود. از طرف دیگر، آنتیبیوتیکهایی که از نوع تتراسایکلینها هستند، باکتریها را از بین نمیبرند بلکه با متوقف ساختن پروتئین در باکتریها، رشد آنها را مهار میکنند.
برخی آنتیبیوتیکها برای درمان طیف وسیعی از عفونتهای باکتریایی موثر هستند اما برخی از این نوع داروها نیز تنها بر روی گونهی خاصی از باکتریها تاثیر دارند.
متاسفانه امروزه عدهی زیادی از افراد بدون تجویز پزشک و خودسرانه به مصرف آنتیبیوتیکها میپردازند. اما این کار عواقب زیادی را به دنبال دارد. به طور مثال مصرف آنتی بیوتیک ممکن است باعث ایجاد عوارضی مانند ناراحتی معده، اسهال، آسیب شنوایی و آسیب کلیوی شود.
از طرف دیگر مصرف خودسرانه و بدون تجویز پزشک میتواند باعث ایجاد مقاومت دارویی شود که موضوع بسیار نگرانکنندهای است. در ادامه به بررسی این موضوع مهم خواهیم پرداخت.
مقاومت باکتری در برابر آنتی بیوتیک دقیقا چه مفهومی دارد؟
مقاومت به آنتی بیوتیک زمانی رخ میدهد که باکتری قادر باشد در حضور یک یا چند آنتی بیوتیک همچنان به زنده ماندن و رشد ادامه دهد. در این صورت با وجود مصرف دارو، بازهم علائم بیماری شدت مییابند و باکتریهای مقاوم همچنان باعث ایجاد عفونت میشوند.
بدون وجود آنتی بیوتیکهای موثر، مشکلات زیادی برای بیماران و جوامع به وجود خواهد آمد. به طور مثال عفونتهای شایعی مانند پنومونی باکتریایی، تهدیدکنندهی زندگی میشوند، اقداماتی مانند جراحی قلب باز بسیار خطرآفرین خواهد شد و آمار مرگ و میر ناشی از عفونت در جوامع افزایش خواهد یافت.
چگونه باکتریها در برابر آنتیبیوتیک مقاوم میشوند؟
مقاوم شدن یک عامل باکتریایی در برابر آنتی بیوتیک ممکن است به روشهای مختلفی اتفاق بیفتد که در ادامه به مرور 3 مورد از رایجترینِ آنها خواهیم پرداخت.
1- فشار انتخابی
هر موجود زندهای برای بقا و رشد کردن نیاز دارد تا خود را با یکسری شرایط ناسازگار تطبیق دهد. به چالشها و موانعی که موجودات زنده برای زندهماندن با آن مواجه میشوند، فشارهای انتخابی میگویند. این موضوع در رابطه با ارگانیسمهایی مانند باکتریها نیز صدق میکند. در واقع اصلیترین موضوعی که باعث مقاومت باکتری در برابر یک آنتی بیوتیک میشود، فشار انتخابی است. فشار انتخابی زمانی اتفاق میافتد که همه باکتریها به آنتی بیوتیک مورد استفاده برای درمان عفونت حساس نباشند و باکتریهای زنده مانده بتوانند به تکثیر خود ادامه دهند. به این ترتیب یک جمعیت باکتریایی ایجاد میشود که در برابر آنتی بیوتیکی که باکتری در معرض آن قرار دارد، مقاوم است. فشار انتخابی یک روند طبیعی است که میتواند کند شود اما متوقف نمیگردد. استفاده بیش از حد از آنتی بیوتیکها در افزایش سرعت فشار انتخابی موثر است.
2- انتقال پلاسمید
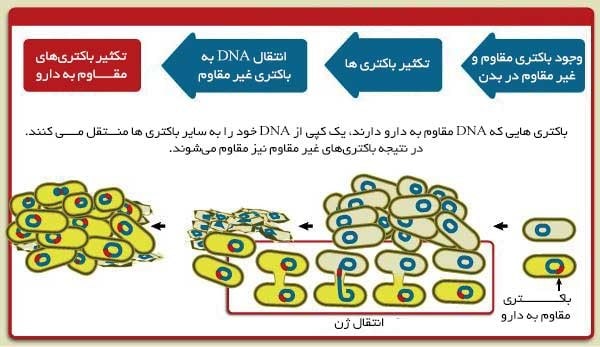
یکی دیگر از روشهایی که باعث میشود باکتریها نسبت به آنتی بیوتیک مقاوم شوند، انتقال مواد ژنتیکی از یک باکتری به باکتری دیگر است. این کار از طریق پلاسمیدها انجام میشود. پلاسمیدها قطعاتی از DNA باکتریایی هستند که میتوانند بین باکتریها منتقل شوند. برخی از پلاسمیدها باکتریها را قادر به تولید آنزیمی میکنند که میتواند اثر آنتیبیوتیکها را از بین ببرد. وقتی پلاسمید از یک باکتری مقاوم به باکتریهای دیگر منتقل میشود، مقاومت آنتی بیوتیکی می تواند به سرعت در میان باکتریها گسترش یابد.
3- جهش
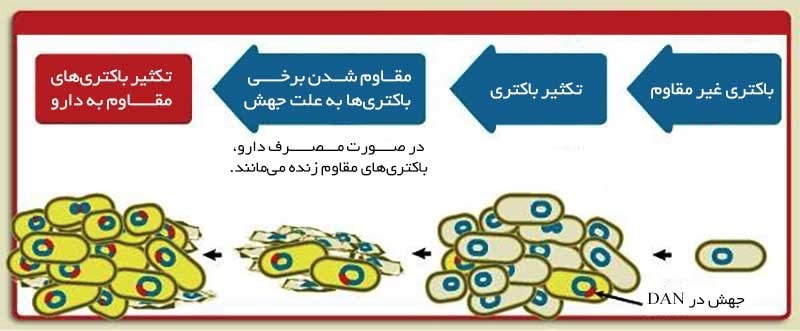
تغییرات ژنتیکی در باکتریها نیز میتواند مقاومت نسبت به آنتی بیوتیک را ایجاد کند. برخی اوقات مواد ژنتیکی وجود در سلولهای باکتری به طور خود به خود تغییر میکنند یا جهش مییابد. این مسئله به مرور زمان میتواند منجر به این شود که باکتری به ابر میکروب یا سوپر باگ[9] تبدیل شود. اصطلاح سوپرباگ به ارگانیسمهایی اطلاق میشود در برابر چندین گروه آنتی بیوتیكی مقاوم هستند.
چرا مقاومت آنتی بیوتیکی باکتریها یک مشکل بزرگ و نگرانکننده محسوب میشود؟
1- مقاومت باکتری در برابر آنتیبیوتیکها یک تهدید جدی برای سلامت جهانی محسوب میشود. بر اساس آمارهای اراده شده توسط مرکز کنترل و پیشگیری از بیماریهای ایلات متحده (CDC)، سالانه 2 میلیون نفر در ایالات متحده به عفونتهای مقاوم به آنتی بیوتیک مبتلا میشوند و دست کم حدود 23000 نفر در اثر این عفونتها میمیرند. این آمار و مرگومیر در اثر عفونت، یکی از جوانب نگرانکنندهی مقاومت دارویی باکتریها محسوب میشود.
2- همچنین عفونتهای مقاوم به دارو، باری بر دوش کادر درمان هستند. تحقیقات نشان میدهد که عفونتهای مقاوم به دارو میتوانند منجر به بستری شدن طولانیتر در بیمارستان، مراجعه بیشتر به پزشک، زمان بهبودی طولانی و هزینههای بالای پزشکی شوند.
3- از طرف دیگر داروهای جایگزین برای درمان عفونتهای مقاوم ممکن است عوارض جانبی بیشتری ایجاد کنند و گرانتر باشند.
4- علاوهبر اینها، بدون وجود روشهای موثر برای درمان عفونتها، اقدامات پزشکی مانند پیوند اعضا، شیمی درمانی و جراحیهای بزرگ بسیار خطرآفرین خواهند بود.
5- در نهایت باکتریهای مقاوم در برابر آنتی بیوتیکها میتوانند باعث بروز عفونتهایی شوند که یا به سختی درمان شده و یا قابل درمان نیستند. به طور مثال:
- عفونت مجاری ادراری
- عفونت خون (سپتیسمی[10])
- پنومونی
- عفونت زخم
- بیماری مقاربتی، به ویژه سوزاک
- بیماری سل
چه کسانی بیشتر در معرض خطر هستند؟
عفونتهای باکتریایی مقاوم ممکن است از طریق تماس با سطوح آلوده، عطسه یا سرفه از یک فرد به فرد دیگر منتقل شوند و هر شخصی را بدون در نظر گرفتن سن و جنسیت درگیر کنند.
اما برخی از گروهها در معرض خطر بیشتری نسبت به دیگران هستند. در ادامه به این گروههای پرخطر اشارهای خواهیم داشت:
- افرادی که تحت شیمی درمانی هستند
- افرادی که عمل جراحی باز انجام دادهاند
- بیماران دیالیزی
- افرادی که تحت درمانهایی قرار دارند که سیستم ایمنی بدن آنها را تضعیف میکند
- اشخاصی که پیوند اعضا انجام دادهاند
- کودکان و افراد مسن
- افرادی که در بیمارستانها بستری هستند
باکتریهای مقاوم در برابر آنتیبیوتیک چگونه انتشار مییابند؟
باکتریهای مقاوم به دارو به روشهای مختلفی پخش میشوند و از شخصی به شخص دیگر انتقال مییابند. در ادامه به مرور روشهای شیوع این باکتریها خواهیم پرداخت.
1- انسان به انسان
افراد آلوده، چه علائم بیماری داشته باشند و چه فاقد هرگونه علامتی از عفونت باشند، قادر به انتقال باکتریهای مقاوم به سایرین هستند. این موضوع ممکن است از طریق تماس مستقیم با افراد آلوده، سرفه یا عطسه، لمس سطوح آلوده مانند صفحه کلید یا دستگیره در رخ دهد. به همین دلیل شستن دستها برای جلوگیری از انتشار باکتریهای مقاوم به آنتی بیوتیک بسیار مهم است.
2- حیوان به انسان
حیوانات نیز ممکن است ناقل باکتریهای مقاوم به دارو باشند. باکتریهای مقاوم ممکن است در روده و مدفوع دامها وجود داشته باشند. این باکتریها به راحتی میتوانند به افرادی که از نزدیک با حیوانات در تماس هستند مانند کشاورزان یا دامپزشکان منتقل شوند.
3- آلودگی غذایی
باکتریهای مقاوم نسبت به آنتی بیوتیکها ممکن است در اثر سموم شیمیایی مورد استفاده در حوزهی کشاورزی نیز ایجاد شده و به مواد غذایی منتقل شوند. این باکتریها در اثر مصرف غذای آلوده به انسان منتقل خواهند شد. خوردن غذای آلوده ممکن است علائمی در فرد ایجاد نکند اما به هر حال فرد ناقل باکتری مقاوم به دارو است.
4- مراکز بهداشتی درمانی
شیوع باکتریهای مقاوم در مراکز بهداشتی و درمانی نیز امری شایع است که از اهمیت بالایی برخوردار است. هنگامی که بسیاری از افراد بیمار به هم نزدیک هستند و مصرف آنتی بیوتیک نیز بالا است، یک محیط مناسب برای رشد باکتریهای مقاوم ایجاد میشود.
لمس سطوح مشترک، استفاده از سرویس بهداشتی و ازدحام نامناسب، خطر انتقال عفونتهای باکتریایی مقاوم را افزایش میدهد. با ورود و خروج افراد به این مراکز، انتشار آلودگی افزایش خواهد یافت.
عفونتهای باکتریایی مقاومی که اغلب در مراکز درمانی شایع هستند عبارتند از:
- عفونتهای دستگاه ادراری در اثر قرار دادن کاتتر
- پنومونی یا عفونت تنفسی مرتبط با دستگاه ونتیلاتور
- عفونتهای زخمی بعد از عمل جراحی
5- مسافرت
وقتی مسافران به مناطق آلوده سفر میکنند، به احتمال زیاد با باکتریهای مقاوم تماس پیدا کرده و آنها را به مکانهای جدید منتقل میکنند. افرادی که هنگام مسافرت در بیمارستان بستری میشوند نیز در معرض خطر انتشار باکتریهای مقاوم هستند.
باکتریهای مقاوم چگونه تشخیص داده میشوند؟
برای درمان و جلوگیری از انتشار باکتریهای مقاوم به آنتی بیوتیک، ابتدا باید آنها را در افراد، مراکز بهداشتی و درمانی و یا مواد غذایی شناسایی کرد. انواع آزمایشاتی که برای شناسایی باکتریهای مقاوم استفاده میشوند در ادامه ذکر شده است:
- تست حساسیت ضد میکروبی: در این روش از محل عفونت، نمونهبرداری صورت گرفته و نمونه کشت داده میشود. به این ترتیب باکتریهای موجود در نمونه شناسایی شده و سپس در معرض آنتی بیوتیک قرار میگیرند. از نتایج آزمایش میتوان برای انتخاب بهترین داروی موثر برای درمان و نظارت بر تغییر مقاومت در طول زمان استفاده کرد.
- آزمایش مولکولی و تعیین توالی ژنوم DNA باکتریایی: در این تکنیکها کل ژنوم باکتری و یا ژنهای خاص باکتری که میتوانند مقاومت ایجاد کنند شناسایی میشوند. البته برای تعیین چگونگی ارتباط عفونتها و شناسایی میزان شیوع یک باکتری، اغلب از کل ژنوم باکتری استفاده میشود. این آزمایشات برای تشخیص عفونت و بررسی روند درمان مورد استفاده قرار میگیرند.
- آزمایش تولید آنزیم کارباپنماز: همانطور که گفته شد کارباپنم یکی از انواع آنتی بیوتیکها است که برای درمان عفونتهای باکتریایی مورد استفاده قرار میگیرد. اما برخی از عوامل باکتریایی، آنزیمی به نام کارباپنماز[11] تولید میکنند که میتواند تاثیر آنتی بیوتیکهای کارباپنم را از بین ببرد. آزمایش تولید آنزیم کارباپنماز برای بررسی این موضوع استفاده میشود که آیا باکتریها آنزیمی به نام کارباپنماز تولید میکنند یا خیر.
- غربالگری کلونیزاسیون: برخی افراد ممکن است ناقل باکتریهای مقاوم به آنتی بیوتیک باشند اما هیچ علائمی از بیماری نداشته باشند. با این وجود میتوانند این باکتریها را به افراد دیگر منتقل کنند. غربالگری کلونیزاسیون در مراکز بهداشتی درمانی برای شناسایی این دسته افراد استفاده میشود. پس از شناسایی حاملها، میتوان اقداماتی را برای جلوگیری از شیوع بیشتر عفونت در نظر گرفت.
چرا میزان عفونتهای مقاوم به آنتی بیوتیک در حال افزایش است؟
مقاوم شدن باکتریها در برابر آنتیبیوتیکها یک روند طبیعی است که نمیتوان جلوی آن را گرفت. اما موضوع نگران کننده این است که این روند به سرعت رو به افزایش است.
علت اصلی روند سریع مقاوم شدن باکتریها نسبت به آنتی بیوتیکها، تجویز آنتی بیوتیک در موارد غیرضروری، تجویز نوع نامناسب و مدت زمان نامناسب مصرف است.
طبق آمارهای ارائه شده توسط مرکز کنترل و پیشگیری از بیماریهای ایالات متحده (CDC)، تجویز آنتیبیوتیک در نیمی از موارد غیرضروری است. به عنوان مثال، گاهی برای درمان عفونتهای ویروسی مانند سرماخوردگی، آنفلوانزا، برونشیت، بیشتر گلودردها و اکثر عفونتهای سینوسی آنتی بیوتیک تجویز میشود. در صورتی که آنتی بیوتیک برای درمان این نوع عفونتها کارساز نیست. اما متاسفانه استفاده غیرضروری از آنتیبیوتیک برای عفونتهای ویروسی هنوز گسترده است.
علاوهبر این گاهی اوقات آنتی بیوتیک برای رشد و پیشگیری از بروز بیماری به آب و غذای دامها اضافه میشود. مصرف گوشت این دامها مقاومت باکتریها در برابر داروهای مهمی که برای سلامتی انسان تجویز میشود تاثیر زیادی دارد.
نمونههایی از باکتری های مقاوم به آنتی بیوتیک
در سال 2013، مرکز کنترل و پیشگیری از بیماریهای ایالات متحده 18 باکتری مقاوم در برابر دارو را معرفی کرد.
میزان خطری که این باکتریها برای جان افراد دارند به سه گروه خطرناک (Urgent)، جدی (serious) و نگران کننده (concerning) طبقهبندی میشود.
گروههای خطرناک و جدی نیاز به نظارت و پیشگیری بیشتر دارند. در حالیکه گروههای نگرانکننده خطر کمتری دارند و یا هنوز راه درمانی برای آنها وجود دارد. در زیر چندین مثال اصلی از هر سطح خطر ارائه شده است:
1- خطرناک:
- انتروباکتریاسه مقاوم به کارباپنم ([12]CRE): عفونتهای اشریشیا کلی (E. coli) و کلبسیلا مقاوم در برابر کارباپنم در مراکز درمانی در حال افزایش هستند. عفونت ناشی از این باکتریها به طور سالانه سبب مرگ و میر 600 نفر در ایالات متحده میشوند و هرساله 9000 عفونت مقاوم در برابر آنتیبیوتیک از این نوع باکتریها ایجاد میشود.
این باکتریها تقریباً نسبت به تمام آنتی بیوتیکهای موجود امروزی مقاوم هستند. - سوزاک مقاوم به دارو[13]: سوزاک مقاوم به دارو نوعی عفونت است که از راه مراقبتی منتقل شده و به شدت در برابر سفالوسپورینها مقاوم است. سفالوسپورینها دستهای از آنتیبیوتیکها هستند که بهترین گزینه برای درمان عفونتهای منتقل شده از طریق مقاربت[14] محسوب میشوند.
هنگامی که سفالوسپورینها بیاثر شوند، درمان سوزاک بسیار پیچیدهتر شده و در بدترین حالت دیگر قابل قابل درمان نخواهد بود. از 820،000 موارد ابتلا به سوزاک در ایالات متحده در هر سال، 246،000 مورد نسبت به تمام آنتی بیوتیکهایی که در حال حاضر موجود هستند، مقاوم میباشند.
2- جدی:
- سل مقاوم به دارو[15]: سل یکی از شایعترین بیماریهای عفونی در جهان است که سبب مرگ افراد زیادی در دنیا میشود. وقتی عامل ایجادکننده بیماری سل در برابر داروها مقاوم شود، درمان پیچیده، چالش برانگیز و کم اثر خواهد شد. از 9،272 مورد سل گزارش شده در ایالات متحده در سال 2016، تعداد 674 مورد مقاوم به دارو بودند.
- انتروباکتریاسیا تولید کننده بتا لاکتاماز با طیف اثر گسترده[16]: این باکتریها آنزیمی به نام بتالاکتاماز[17] دارند که به آنها اجازه میدهد اثر انواع پنی سیلینها و آنتی بیوتیکهای قوی مانند سفالوسپورینها را از بین ببرد. انتروباکتریاسیا تولید کننده بتا لاکتاماز هر ساله باعث مرگ 1700 نفر در ایالات متحده میشوند.
- سالمونلا غیر تیفوئیدی مقاوم در برابر دارو[18]: این عفونتهای مقاوم معمولاً باعث اسهال، تب و گرفتگی عضلات میشوند. این عفونتها در صورتی که درمان نشوند ممکن است به داخل خون وارد شده و تهدیدی برای جان بیمار محسوب شوند. سالانه 100،000 عفونت سالمونلا مقاوم در ایالات متحده ایجاد میشود.
- استافیلوکوکوس اورئوس مقاوم به متی سیلین ([19]MRSA): یکی از شایعترین علل عفونتهای باکتریایی در جهان MRSA است. این باکتری یکی از اولین باکتریهای مقاوم به آنتی بیوتیک شناخته شده است. این ماده در برابر آنتی بیوتیکهای بتا لاکتام مانند پنیسیلین مقاوم است. با این وجود هنوز هم آنتی بیوتیکهای دیگری وجود دارند که بر روی استافیلوکوکوس اورئوس مقاوم به متیسیلین موثر هستند. MRSA سالانه باعث بیش از 11000 مرگ و میر در ایالات متحده است.
3- نگرانکننده:
- استافیلوکوکوس اورئوس مقاوم در برابر وانکومایسین ([20]VRSA): استافیلوکوکوس اورئوس نوعی باکتری است که به صورت طبیعی روی پوست وجود دارد. اما اگر وارد بدن شود ممکن است باعث عفونت شود. مقاومت این باکتری نسبت به وانکومایسین[21] بسیار نادر است. به طوری که تنها 14 مورد در ایالات متحده و 1 مورد در برزیل گزارش شده است. وانکومایسین یک آنتی بیوتیک قدرتمند است که برای درمان عفونتهای جدی استفاده میشود و به طوری کلی عفونتهای کمی وجود دارد که نسبت به وانکومایسین مقاوم هستند.
برای کاهش سرعت مقاومت به آنتی بیوتیک در باکتریها چه اقداماتی لازم است؟
همانطور که گفته شد مقاومت باکتریها نسبت به آنتیبیوتیک موضوعی نگران کننده در حوزهی پزشکی است و اغلب به دلیل تجویز غیرضروری یا نادرست آنتیبیوتیک رخ میدهد. به همین دلیل لازم است تا اقداماتی برای کاهش روند مقاوم شدن باکتریها نسبت به دارو صورت گیرد. ضرورت رعایت این اقدامات هم شامل کادر درمان و هم خود بیمار میشود. اقدامات زیر میتواند در کاهش سرعت مقاومت به آنتی بیوتیک در باکتریها موثر باشد.
• جلوگیری از انتشار عفونت
یکی از راههای موثر در کاهش مقاوم شدن باکتریها در برابر دارو، جلوگیری از انتشار عفونت است. این کار نیاز به مصرف آنتی بیوتیک را کاهش میدهد.
با افزایش ایمنی، مصرف غذای سالم، شستشوی مکرر و کامل دستها و استفاده از مواد ضدعفونیکننده در مراکز بهداشتی میتوان از انتشار عفونت جلوگیری کرد.
• نظارت
نظارت بر باکتریهای نوظهور و مقاوم در برابر آنتی بیوتیک گام مهمی در توسعه استراتژیهای مبارزه با چنین باکتریهایی است. از همین رو سازمانهایی از جمله مرکز کنترل و پیشگیری از بیماریهای ایالات متحده، سازمان غذا و داروی آمریکا و وزارت کشاورزی ایالات متحده برای نظارت، تشخیص و شناسایی مقاومتهایی دارویی در تلاش هستند. به این ترتیب میتوان شیوع باکتریهای مقاوم به دارو را سریعتر تشخیص داد و قبل از گسترش بیشتر آنها را کنترل نمود.
• مدیریت مصرف آنتی بیوتیک
تغییر نحوه استفاده از آنتی بیوتیکها ممکن است مهمترین اقدام برای مبارزه با مقاومت دارویی باشد. استفاده از آنتی بیوتیک تنها باید در موارد ضروری و مناسب صورت گیرد. امروزه بسیاری از مراکز بهداشتی و درمانی برنامههایی در تلاش هستند تا بهترین روش استفاده از آنتی بیوتیکها را آموزش دهند. این روشها شامل تجویز آنتی بیوتیک در صورت نیاز، انتخاب دارو و دوزها مناسب و تجویز مدت زمان مناسب مصرف است.
توجه به مصرف صحیح آنتیبیوتیکهای تجویز شده توسط بیمار نیز اهمیت زیادی دارد. پزشکان به طور معمول یک آنتی بیوتیک را بر اساس نوع عفونت و سابقه پزشکی فرد (مانند حساسیت به آنتی بیوتیک) تجویز میکنند. مهم است که بیماران هنگام مصرف آنتی بیوتیکها دستورالعملهای پزشک را دنبال کنند تا عفونت به طور موثر درمان شود. این کار به جلوگیری از ایجاد باکتریهای مقاوم در برابر آنتی بیوتیک کمک میکند.
• بهبود ابزارهای تشخیصی
هنگامی که بیمار به شدت مریض است و پزشکان تشخیصی قطعی درباره نوع عفونت ندارند، ممکن است چندین آنتی بیوتیک تجویز شود تا زمانی که بهترین مورد را برای درمان پیدا شود. این امر ممکن است به باکتریهای مفید موجود در بدن بیمار (فلور طبیعی) آسیب برساند و سبب ایجاد فشار انتخابی شود که به مقاومت کمک میکند.
بنابراین تشخیص دقیق یک گام مهم در جهت استفاده مناسب از آنتی بیوتیک محسوب میشود. به طور معمول برای تشخیص یک عفونت ناشناخته و تجویز یک آنتی بیوتیک موثر بر آن، از کشت باکتری استفاده میشود. پس از کشت، میکروبها را در معرض آنتی بیوتیکهای مختلف قرار میگیرند تا بررسی شود کدام روش درمانی بهترین نتیجه را دارد. آمادهسازی نتایج حاصل از این آزمایشات معمولاً 24 الی 48 ساعت طول میکشد، اما در مواردی نیز ممکن است چند هفته به طول بینجامد. خوشبختانه امروزه تکنیکهای جدیدی برای تشخیص باکتریها در حال توسعه است که به آزمایشهای تشخیصی مستقل از کشت[22] یا CIDT معروف هستند. (مانند آزمایش مولکولی real time[23]) این آزمایشات برخی از موانعی که در سر راه استفاده از آنتیبیوتیک مناسب وجود دارد را رفع میکنند.
• توسعه آنتی بیوتیکهای جدید
از آنجایی که مقاوم شدن باکتریها نسبت به آنتی بیوتیک یک روند طبیعی است که نمیتوان آن را متوقف نمود، توسعهی آنتی بیوتیکهای جدید همواره امری ضروری است.
بین سالهای 2000 و 2010، سازمان غذا و داروی آمریکا پنج آنتی بیوتیک جدید را برای استفاده بالینی تایید کرد.
بین سالهای 2010 و 2015 نیز هشت عامل درمانی جدید توسط این سازمان تایید شدند.
سازمان غذا و داروی آمریکا همواره در تلاش است تا توسعه و تأیید آنتی بیوتیک را بهبود بخشیده و گزینههای جدید درمانی برای عفونتهای باکتریایی در دسترس قرار دهد.
چگونه به کاهش مقاومت دارویی باکتریها کمک کنیم؟
در حالی که مقاومت باکتریایی یک مسئله نگرانکننده در سراسر جهان است اما راه حلهای زیادی برای کاهش سرعت گسترش و توسعه آن وجود دارد. همهی افراد جامعه میتوانند به کاهش سرعت گسترش باکتریهای مقاوم در برابر آنتی بیوتیک کمک کنند. به این منظور و برای ایفای نقش خود در حل این معضل سلاماتی به نکات زیر توجه داشته باشید:
- دستهای خود را مرتبا بشویید و از مصرف خودسرانه و غیرضروری آنتیبیوتیکها بپرهیزید.
- برای جلوگیری از انتشار عفونتها حتما واکسنهای توصیه شده را تزریق کنید.
- بدانید که چه زمانی به آنتی بیوتیک نیاز دارید. به عنوان مثال، آنتی بیوتیکها در مورد عفونتهای ویروسی، مانند آنفولانزا یا سرماخوردگی موثر نیستند.
- از اصرار برای تجویز آنتی بیوتیکهای غیرضروری به پزشک خودداری کنید.
- آنتی بیوتیکها را دقیقاً همانطور که پزشک معالج شما تجویز کرده است، مصرف کنید.
- از صرفه جویی در مصرف آنتی بیوتیک و یا استفاده از نسخهی دیگران برای خرید این داروها خودداری کنید. این موضوع میتواند منجر به مصرف آنتی بیوتیک اشتباه شده و به باکتری اجازه تکثیر دهد.
- اگر برای مدت زمان طولانی به مصرف آنتی بیوتیک پرداختهاید با پزشک یا داروساز خود در مورد روش مناسب قطع آن صحبت کنید.
کادر درمان نیز باید در تجویز آنتی بیوتیک برای بیماران به نکات زیر توجه کنند:
- بر مصرف آنتی بیوتیک نظارت کافی داشته باشید.
- هنگام نوشتن نسخه سعی کنید آنتی بیوتیک مناسب را تجویز کرده و به دقیق بودن دوز مصرف توجه داشته باشید.
- احتمال وجود عفونتهای مختلف را در مراکز درمانی در نظر بگیرید.
- در صورتی که استفاده از تجهیزاتی مانند کاتتر ضروری نیست، از آنها استفاده نکنید.
- برای کسب به روزترین اطلاعات به سایت CDC مراجعه کنید.
واژهنامه:
| Carbapenems | [3] | Cephalosporins | [2] | Penicillins | [1] |
| Macrolides | [6] | Tetracyclines | [5] | Aminoglycosides | [4] |
| superbugs | [9] | Sulfonamides | [8] | Fluoroquinolones | [7] |
| Carbapenem-resistant Enterobacteriaceae | [12] | Carbapenemase | [11] | septicemia | [10] |
| Drug-resistant tuberculosis | [15] | sexually transmitted infection (STI) | [14] | Drug-resistant gonorrhea | [13] |
| Drug-resistant non-typhoidal Salmonella | [18] | beta-lactamase | [17] | Extended spectrum beta-lactamase-producing Enterobacteriaceae | [16] |
| Vancomycin | [21] | Vancomycin-resistant Staphylococcus aureus | [20] | Methicillin-resistant Staphylococcus aureus | [19] |
| real time molecular testing | [23] | culture independent diagnostic tests | [22] |




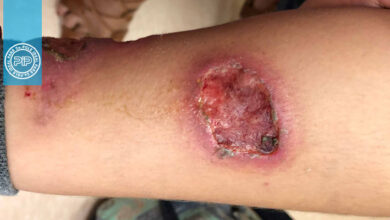
سلام من گاستریت باکتریای دارم الان اسهال ومدفوع بسیار چسبنده هم گرفتم دکتر گوارش رفتم وانتیبیوتیک دادن حتی اونایی که هرگز استفاده نکرده هیچ تعݝیری در درمان وعلاعم نداشتم لطفا راهنمایی کنید
سلام دوست عزیز وقت شما بخیر
مطالب منتشر شده صرفا جهت افزایش اطلاعات هستند و ما نمی توانیم در رابطه با درمان راهنمایی کنیم. لطفا با پزشک مشورت کنید.