شناخت علائم و علل بروز بیماری پارکینسون
بیماری پارکینسون ([1]PD) یکی از اختلالات نورولوژیکی شایعی است که در گذشته معمولاً در سنین پیری رخ میداد. اما متاسفانه به دلیل سبک زندگی غلط و پر استرس امروزی، پارکینسون امروزه در جوانان نیز دیده میشود و عوامل متعددی در بروز آن نقش دارند. این بیماری که نخستین بار در سال 1817 میلادی توسط دانشمندی بریتانیایی به نام جیمز پارکینسون کشف شد، بر روی سیستم عصبی مرکزی بیمار تاثیر گذاشته و مشکلات زیادی را برای او ایجاد میکند. مطابق با آمارهای ارائه شده، بیش از 10 میلیون نفر در سراسر جهان با بیماری پارکینسون و عوارض آن درگیر هستند.
سیستم عصبی انسانها سبب هماهنگی فعالیتهای ماهیچههای بدن میشود و چنانچه در اثر هرگونه عامل ژنتیکی و یا محیطی تحت تاثیر قرار گیرد، فرد توانایی و عملکرد طبیعی خود را از دست میدهد و زندگی او به شدت تحت تاثیر قرار خواهد گرفت.
ما در این مقاله تصمیم داریم تا به مناسبت روز جهانی بیماری پارکینسون، علل بروز این بیماری و نحوهی تاثیر آن بر زندگی بیمار را بیان کنیم.
بیماری پارکینسون چگونه مغز را تحت تاثیر قرار میدهد؟
بیماری پارکینسون نوعی در سیستم عصبی است که بر حرکات بیمار تأثیر میگذارد. علائم این بیماری به تدریج شروع شده و با گذشت زمان تشدید میشوند. در ادامه توضیح خواهیم داد که در بیماری پارکینسون چه اتفاقی برای سلولهای مغز رخ میدهد.
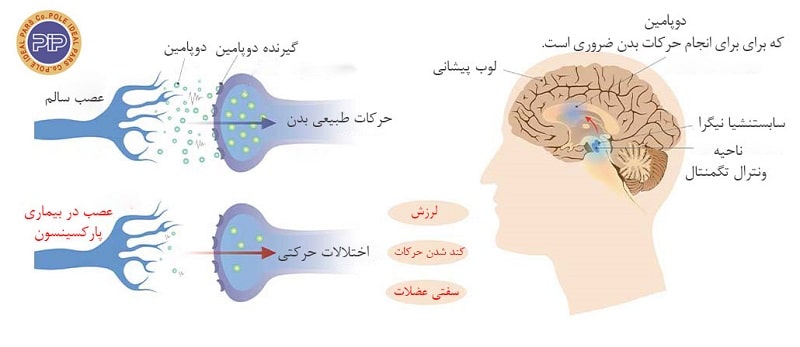
در اعماق مغز هر انسان، بخشی به نام تودهی سیاه یا سابستنشیا نیگرا[2] وجود دارد که برخی از سلولهای آن مادهای به نام دوپامین[3] تولید میکنند. دوپامین نوعی مادهی شیمیایی است که به عنوان یک پیام رسان بین قسمتهای مغز و سیستم عصبی عمل کرده و به کنترل و هماهنگی حرکات بدن کمک میکند. به طور مثال زمانی که نیاز به خاراندان پوست خود دارید و یا میخواهید به توپ ضربه بزنید، دوپامین به سرعت پیامی را به سلول عصبی منتقل میکند و به این ترتیب سبب حرکت اندامهای بدن میشود. زمانی که فرد به پارکینسون مبتلا شود، سلولهای بخش تودهی سیاه به تدریج از بین میروند و چون مغز توانایی تولید مجدد این سلولها را ندارد، میزان دوپامین در مغز کاهش مییابد. در نتیجه بخشی در مغز که کنترلکنندهی حرکات بدن است، نمیتواند به درستی کار کند و به همین دلیل علائم پارکینسون مانند لرزش دست و … در بیمار ایجاد میشوند.
چه عواملی باعث مرگ سلولهای عصبی میشود؟
همانطور که گفته شد، در بیماری پارکینسون، سلولهای عصبی خاصی در مغز (تولیدکنندهی ماده دوپامین) به تدریج آسب دیده و یا میمیرند. هنگامی که سطح دوپامین کاهش مییابد، فعالیتهایی غیرطبیعی در مغز ایجاد شده که منجر به بروز علائم بیماری پارکینسون میشوند. دانشمندان هنوز موفق نشدهاند علت اصلی بروز بیماری پارکینسون را پیدا کنند اما تحقیقات انجام شده نشان میدهد که هم عوامل ژنتیکی و هم عوامل محیطی در بروز بیماری پارکینسون دخیل هستند. در ادامه به بررسی این عوامل خواهیم پرداخت:
عوامل ژنتیکی
مطابق با بررسیهای صورت گرفته، برخی عوامل ژنتیکی خطر ابتلا به بیماری پارکینسون را در فرد افزایش میدهد. به طور مثال افرادی که سابقهی ابتلا به بیماری پارکینسون را در خانوادهی خود دارند، بیشتر در معرض ابتلا به این بیماری قرار دارند. به طور کلی حدود 15 درصد از موارد ابتلا به بیماری پارکینسون دارای پیشینهی خانوادگی ابتلا به این بیماری بودهاند. جهش ژنتیکی نیز میتواند در بروز این بیماری موثر باشد. جهش ژن LRRK2، شایعترین علت بروز بیماری پارکینسون در اثر جهش ژنتیکی است.
عوامل محیطی
برخی محققان معتقدند که بعضی عوامل محیطی، احتمال ابتلا به بیماری پارکینسون را در افراد افزایش میدهد. به عنوان مثال، قرار گرفتن در معرض سموم دفع آفت و علفکشهایی که در کشاورزی مورد استفاده قرار میگیرند، مونوکسید کربن، سیانید و حلالهای آلی و یا آلودگیهای ناشی از ترافیک و کارخانههای آلاینده ممکن است در بروز بیماری پارکینسون نقش داشته باشند. البته تاثیر عوامل محیطی در بروز این بیماری هنور کاملاً به اثبات نرسیده است.
چه مواردی خطر ابتلا به بیماری پارکینسون را افزایش میدهند؟
علاوهبر مواردی ممکن است باعث بروز بیماری پارکینسون شوند، برخی موارد نیز وجود دارند که خطر ابتلا به این بیماری را افزایش میدهند. در ادامه به بررسی عوامل خطر (ریسک فاکتورهای) ابتلا به بیماری پارکینسون خواهیم پرداخت:
افزایش سن: افزایش سن را میتوان یکی از عوامل اصلی خطر برای ابتلا به این بیماری در نظر گرفت. در حقیقت افراد بالای 60 سال بسیار بیشتر از سایرین مستعد ابتلا به پارکینسون هستند.
جنسیت: مطابق با بررسیهای صورت گرفته، مردان بیشتر از زنان در معرض ابتلا به بیماری پارکینسون قرار دارند.
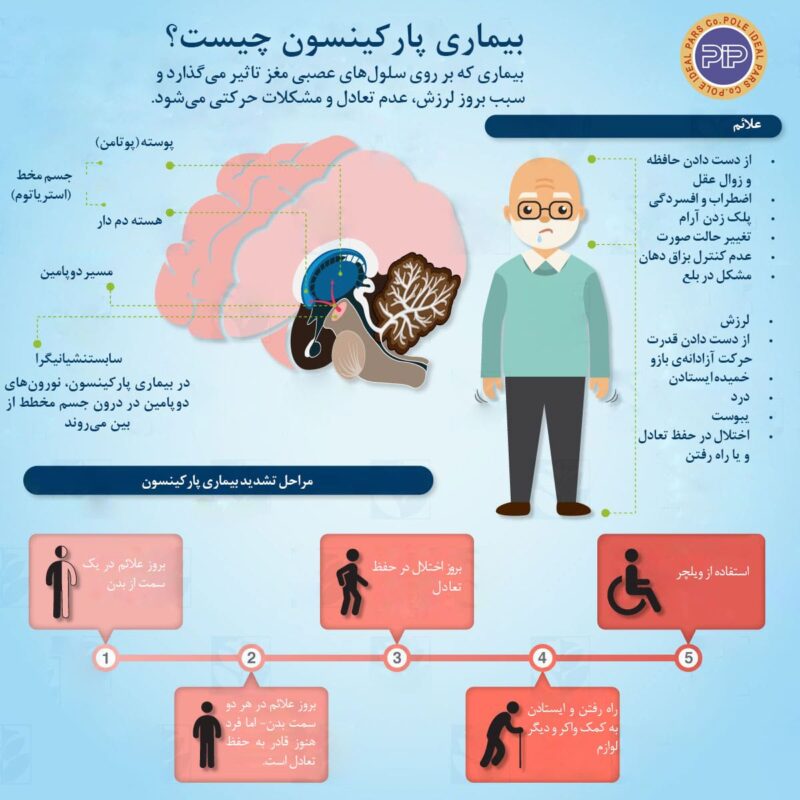
علائم بیماری پارکینسون را بیشتر بشناسیم
علائم و نشانههای بیماری پارکینسون بسته به هر فرد میتواند متفاوت باشد. به طور کلی این علائم را میتوان به 2 دسته تقسیم کرد.
دستهی اول، علائم حرکتی از جمله لرزش و سفتی عضلات هستند، که شایع ترین علائم بیاری پارکینسون به شمار میروند. در مراحل اولیهی بیماری، علائم حرکتی معمولاً تنها در یک سمت از بدن بیمار ایجاد میشوند اما به تدریج گسترش یافته و تمام بدن اندامهای فرد را درگیر میکنند.
دستهی دوم، علائم غیرحرکتی هستند که ممکن است فرد این علائم را سالها پیش از تجربهی علائم حرکتی داشته باشد، اما توجهی به آن نکند. این علائم را میتوان از جمله نشانههای هشداردهندهی ابتلا به پارکینسون به شمار برد.
در ادامهی این مطلب ابتدا اشارهای به علائم حرکتی بیماری پارکینسون خواهیم داشت و سپس علائم غیرحرکتی این بیماری را بررسی خواهیم نمود.
علائم حرکتی
لرزش: لرزش اندام یکی از شایعترین علائم بیماری پارکینسون است که معمولاً از یک اندام شروع میشود و در حالت استراحت رخ میدهد. در مواردی نیز ممکن است بیمار به صورت ناخودآگاه انگشت شست و اشارهی خود را به هم بمالد که این اختلال با نام لرزش پیل – رولینگ[4] شناخته میشود.

کند شدن حرکات: با گذشت زمان، بیماری پارکینسون ممکن است سبب کند شدن حرکات بدن شود. برادی کینزی[5] اصطلاحی است که در مورد این نشانهی بیماری پارکینسون به کار برده میشود و مفهوم کندشدن حرکات را در بر دارد به گونهای که حرکات ساده برای بیمار دشوار و زمانگیر خواهد شد. بیمار ممکن است هنگام راه رفتن قدمهای کوتاه تری بردارد و یا پای خود را روی زمین بکشد و یا هنگام برخاستن از صندلی با مشکل موجه شود.
سفت شدن عضلات: سفتی عضلات ممکن است در هر قسمت از بدن بیمار رخ دهد. این مسئله دردناک بوده و ممکن است دامنهی حرکات بیمار را محدود سازد. همچنین حرکات آزادانهی بازو هنگام راه رفتن نیز ممکن است متوقف شود.
عدم تعادل: بیماری پارکینسون ممکن است ضعف در تعادل بیمار را به دنبال داشته باشد.
اختلال در انجام حرکات غیرارادی: افرادی که به بیماری پارکینسون مبتلا هستند ممکن است در انجام حرکات ناخودآگاه مانند پلک زدن دچار مشکل شوند.
اختلال در تکلم و یا نوشتن: بیماری پارکینسون بر قدرت تکلم بیمار و توانایی او برای نوشتن مطالب نیز تاثیر منفی دارد.
علائم غیر حرکتی
- اختلالات شناختی، مانند مشکلات حافظه یا کند شدن تفکر
- اختلالات خلقی مانند اضطراب و افسردگی
- بیخوابی
- احساس خستگی مداوم
- یبوست
- مشکلات بینایی
- مشکل در بلع و بویایی
بررسی بیماری پارکینسون، از خفیف تا شدیدترین حالت
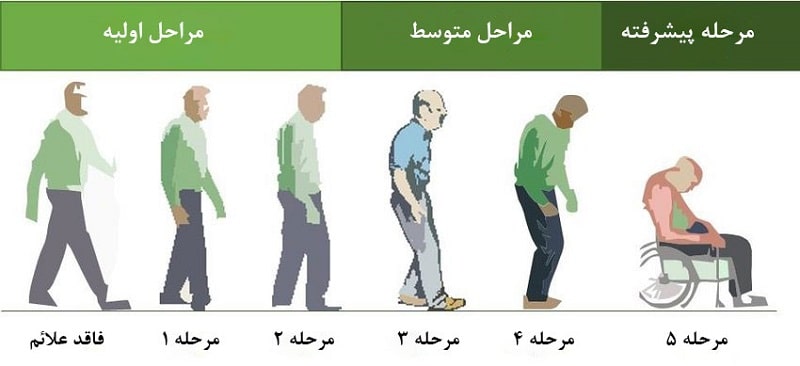
بسياري از پزشكانی كه به بررسی بیماری پارکینسون میپردازند، این اختلال مغزی را بر اساس شدت علائم به 5 دسته طبقهبندی میکنند. این پنج مرحله به پزشکان کمک میکند تا متوجه شوند بیماری تا چه اندازه پیشرفت کرده است.
مرحله اول: مرحله 1 خفیفترین حالت بروز بیماری پارکینسون در افراد است. در این مرحله ممکن است بیمار علائمی داشته باشد، اما این علائم آنقدر شدید نیستند که زندگی روزمره بیمار تحت تاثیر قرار گیرد. اما خانواده و دوستان نزدیک بیمار ممکن است متوجه تغییراتی در ایستادن، راه رفتن یا حالت صورت او شوند. نشانه بارز مرحله اول پارکینسون این است که لرزشها و سایر مشکلات حرکتی عموماً منحصر به یک طرف بدن است. چنانچه بیمار در این مرحله به پزشک مراجعه کند، داروهای تجویز شده میتوانند به طور قابل توجهی برای کاهش علائم موثر واقع شوند.
مرحله دوم: مرحله 2 نوعی متوسط از بیماری پارکینسون به حساب میآید و علائم آن بسیار قابل توجهتر از مواردی است که بیمار در مرحله 1 تجربه میکند. در این مرحله ممکن است سفتی و لرزش عضلات بیشتر به چشم بیاید و اختلالاتی در تکلم بیمار ایجاد شود. علائم بیماری در مرحلهی دوم، هر دو سمت بدن فرد را درگیر کرده و ممکن است مشکلات راه رفتن نیز شدت یابد. اکثر افراد در مرحله 2 بیماری پارکینسون هنوز هم میتوانند به تنهایی زندگی کنند، با این وجود ممکن است انجام بعضی از کارها برای آنها طولانیتر باشد. پیشرفت بیماری از مرحله 1 به مرحله 2 میتواند ماهها یا حتی سالها طول بکشد و هیچ راهی برای پیشبینی این مدت زمان وجود ندارد.
مرحله سوم: مرحله 3، مرحله میانی در پارکینسون است و نقطه عطف مهمی در پیشرفت بیماری به شمار میرود. بسیاری از علائم بیماری در این مرحله، مشابه علائم مرحله 2 هستند. با این حال بیمار احتمالاً از دست دادن تعادل را نیز تجربه خواهد کرد. حرکات بیمار نیز به طور کلی کندتر شده و به همین دلیل احتمال زمین خوردن و آسیب دیدن بیمار در این مرحله بیشتر خواهد بود. پارکینسون در این مرحله به طور قابل توجهی بر کارهای روزانه تأثیر میگذارد، اما فرد هنوز قادر به انجام آنها هست.
مرحله چهارم: در مرحلهی چهارم بیماری پارکینسون، استقلال بیمار به چالش کشیده میشود و ممکن است فرد برای راه رفتن به کمک واکر نیاز داشته باشد. در این مرحله معمولاً زندگی بهصورت مستقل امکانپذیر نیست و ممکن است خطراتی افتادن بر روی زمین و آسیب دیدگی را به دنبال داشته باشد.
مرحله پنجم: مرحله 5 پیشرفتهترین مرحله از بیماری پارکینسون است. سفتی عضلات پا در این مرحله میتواند ایستادن یا راه رفتن را غیرممکن کند. اغلب بیماران در این مرحله به صندلیهای چرخدار احتیاج دارند و اغلب نمیتوانند روی پای خود بایستند.
بیش از 30 درصد از بیماران در مرحله 4 و 5 دچار سردرگمی و توهم نیز میشوند. زوال عقل نیز در بیش از 75% از بیماران مبتلا به پارکینسون شایع است.
چه اختلالاتی علائمی مشابه با بیماری پارکینسون ایجاد میکنند؟
بعضی مواقع ممکن است فرد دارای علائم شایع بیماری پارکینسون مانند لرزش بدن، سفتی عضلات و کندی حرکات شود، اما به پارکینسون مبتلا نباشد. در حقیقت گروهی از عوامل دیگر، در ایجاد علائمی مشابه با نشانههای بیماری پارکینسون دخیل هستند که در ادامه به آنها اشاره شده است.
مصرف برخی داروها: در موارد ممکن است علائم بیماری پارکینسون به مصرف برخی از داروهای خاص، مانند برخی از داروهای ضد روانپریشی ایجاد شود که معمولاً پس از قطع دارو بهبود مییابد.
برخی اختلالات پیشرونده مغزی: برخی اختلالات مغزی مانند فلج فوق هستهای پیشرونده ([6]PSP)، آتروفی سیستم متعدد ([7]MSA)، دژنراسیون کورتیکوبازال[8] نیز ممکن است باعث بروز علائم بییماری پارکینسون شوند.
مشکلات عروق مغزی: زمانی که بروز مجموعهای از سکتههای خفیف مغزی سبب ازبین رفتن قسمتهایی از مغز میشوند، ممکن است علائم بیماری پارکینسون پدیدار شود.
آسیبهای مکرر به سر: آسیبها و ضربات مکرر به سر، مانند ضرباتی که در ورزش بوکس وارد میشود، ممکن است در بروز پارکینسونیسم دخیل باشد.
برخی ضایعات مغزی: برخی ضایعات مغزی مانند تومورها یا تجمع مایعات در مغز میتواند باعث بروز علائم بیماری پارکینسون شود.
اختلالات متابولیسم: اختلالاتی مانند بیماریهای مزمن کبدی و یا بیماری ویلسون[9] میتوانند در بروز علائم بیماری پارکینسون موثر باشند.
تشخیص بیماری پارکینسون چگونه انجام میشود؟
مراجعه به یک متخصص مغز و اعصاب
تشخیص بیماری پارکینسون در مراحل اولیه کار آسانی نیست و در حقیقت تاکنون هیچ آزمایش خاصی برای تشخیص بیماری پارکینسون یافت نشده است. به منظور تشخیص بیماری، پزشک متخصص مغز و اعصاب، سوابق پزشکی فرد، پیشینهی خانوادگی و علائم جسمی و روانی فرد را بررسی خواهد کرد و از این طریق قادر به تشخیص بیماری پارکینسون خواهد بود. ممکن است در حین معاینه از فرد خواسته شود تا راه برود، صحبت کند و یا چیزی بنویسد. همچنین حس بویایی نیز مورد آزمون قرار خواهد گرفت زیرا از دست دادن حس بویایی میتواند یکی از نشانههای اولیهی بیماری پارکینسون محسوب شود.
بعد از بررسیهای دقیق، پزشک ممکن است داروهای پارکینسون را تجویز کند. اگر فرد این روش درمانی پاسخ مثبت دهد، احتمال مبتلا بودن به پارکینسون بالا خواهد بود.
گاهی اوقات برای تشخیص بیماری پارکینسون زمان لازم است. پزشکان ممکن است برای ارزیابی وضعیت و علائم شما، قرار ملاقاتهای منظمی را توصیه کنند.
انجام تستهای اسکن
بهمنظور تشخیص بیماری پارکینسون ممکن است انواع مختلفی تستهای اسکن انجام شود. این آزمایشها هم برای بررسی آناتومی و عملکرد مغز و سایر قسمتهای سیستم عصبی انجام میشوند و هم به تشخیص سایر اختلالات سیستم عصبی که علائمی مشابه با بیماری پارکینسون دارند کمک خواهند کرد. پزشک متخصص ممکن است یک یا چند مورد از آزمایشهایی که در ادامه عنوان شدهاند را تجویز کند:
- سی.تی. اسکن: در سی.تی. اسکن، به کمک اشعه ایکس و عبور آن از زوایای مختلف بدن، تصویری مقطعی از مغز ایجاد میشود. به کمک این تصویر پزشک قادر خواهد بود تا وضعیت عروق مغزی را بررسی کند. همانطور که پیشتر نیز گفته شد گرفتگی عروق مغزی و یا تومورهای مغزی ممکن است باعث بروز علائمی شبیه به علائم بیماری پارکینسون شوند. با انجام سی تی اسکن، میتوان به بررسی علت اصلی بروز این علائم پرداخت.
- ام.آر.آی: در این روش برخلاف سی. تی. اسکن که از اشعه ایکس استفاده میشد، از شارژ مغناطیسی برای ایجاد تصاویر مغز یا سایر قسمتهای بدن استفاده میشود. این روش تشخیصی نیز میتواند به تمایز پارکینسون از اختلالاتی مانند فلج فوق هستهای پیشرونده[10] و آتروفی سیستم متعدد کمک کند.
- اسکن SPECTء(DaTSCAN): در این آزمایش از ذرات گاما برای ارزیابی تعداد سلولهای تولید کنندهی دوپامین در مغز استفاده میشود که ممکن است بر اثر بیماری پارکینسون از بین رفته باشند.
آیا درمان موثری برای بیماری پارکینسون در دسترس است؟
متاسفانه بیماری پارکینسون قابل درمان نیست، اما مصرف دارو با تجویز پزشک میتواند به کنترل علائم بیماری کمک بسیاری کند، به ویژه زمانی که بیماری در مراحل اولیه است. در مراحل پیشرفتهتر بیماری نیز ممکن است عمل جراحی به عنوان یک راهکار توصیه شود.
1- داروها:
با از بین رفتن سلولهای تولیدکنندهی دوپامین، بدن دیگر قادر به تولید آنها نخواهد بود. اما مصرف داروهایی که پزشک متخصص مغز و اعصاب پس از تشخیص بیماری پارکینسون تجویز خواهد کرد، میتواند در مدیریت بیماری موثر باشد. این داروها به افزایش مادهی دوپامین در بدن کمک میکنند و از جملهی آنها میتوان به موارد زیر اشاره کرد:
- لوودوپا[11]: لوودوپا یک ماده شیمیایی طبیعی است که به مغز شما منتقل و در آنجا به دوپامین تبدیل میشود. این دارو مؤثرترین داروی بیماری پارکینسون به شمار میرود. مصرف این دارو ممکن است عوارضی مانند تهوع، سرگیجه و افت فشار خون را در پی داشته لباشد به همین دلیل لوودوپا را معمولاً به صورت ترکیبی با داروی کاربی دوپا[12] تجویز میکنند تا عوارض جانبی آن کاهش یابد.
همچنین، ممکن است بیمار بعد از مصرف دوزهای بالایی از لوودوپا، حرکات غیرارادی (دیسکینزی[13]) را تجربه کند. در چنین شرایطی ممکن است پزشک دوز دارو را کاهش دهد و یا داروهای دیگری به همراه لوودوپا تجویز کند. - آگونیست دوپامین[14]: آگونیست دوپامین بر خلاف داروی لوودوپا در بدن به دوپامین تبدیل نمیشود. بلکه اثرات دوپامین را در مغز تقلید کرده و گیرندههای دوپامین را تحریک میکند. این دارو به اندازه لوودوپا در درمان علائم بیماری پارکینسون مؤثر نیست.
مصرف آگونیست دوپامین معمولاً عوارضی مشابه با داروی کاربی دوپا لوودوپا دارد. اما در کنار آن، این دارو میتواند عوارضی مانند توهم و خواب آلودگی نیز در فرد ایجاد کند. - مهارکنندههای مونوآمین اکسیداز[15]: مونوآمین اکسیداز آنزیمی است که باعث متابولیزه شدن (تجزیه) دوپامین مغز میشود. مصرف مهارکنندههای مونوآمین اکسیداز میتواند مانع ازبین رفتن دوپامین شود. عوارض جانبی این دارو ممکن است حالت تهوع و یا بیخوابی باشد.
- مهارکنندههای COMT: کاتکول-o-متیل ترانسفراز [16] نیز آنزیمی در بدن است که موجب تجزیه دوپامین میشود. انتاکاپون[17] دارویی است که در کنار لوودوپا برای مهار این آنزیم تجویز میشود و اثر درمانی لوودوپا را طولانیتر میکند. تولکاپون[18] نیز یکی دیگر از این نوع مهار کنندهها است اما به دلیل آسیبهای جدی که به کبد وارد میکند، به ندرت تجویز میشود.
- آنتی کولینرژیک[19]: این داروها سالها مورد استفاده قرار میگرفتند تا به کنترل لرزش ناشی از بیماری پارکینسون کمک کنند. اما این داروها اغلب با عوارض جانبی مانند اختلال در حافظه، سردرگمی، توهم، یبوست و خشکی همراه هستند.
- آمانتادین[20] آمانتادین معمولاً در مراحل پیشرفتهتر بیماری پارکینسون و برای افزایش اثر داروی کاربیدوپا لوودوپا تجویز میشود.
2- عمل جراحی
عمل جراحی به منظور تحریک عمیق مغزی([21]DBS) بیشتر به افرادی توصیه میشود که دچار مراحل پیشرفتهای از بیماری پارکینسون هستند و پاسخ آنها به داروهایی مانند لوودوپا مناسب نیست. در چنین شرایطی تحریک عمیق مغزی میتواند تاثیر دارو را تثبیت کند، حرکات غیر ارادی (دیسکینزی) را کاهش داده و به بهبود لرزش و سفتی عضلات کمک نماید. در تحریک عمیق مغز، جراحان الکترود را در قسمت خاصی از مغز قرار میدهند. این الكترودها به ژنراتوری كه در قفسه سينه بیمار قرار دارد متصل ميشوند و بدین ترتیب پالسهای الكتريكی به مغز ارسال خواهد شد. این امر ممكن است علائم بيماری پاركينسون را كاهش دهد.
لازم به ذکر است که انجام عمل جراحی ممکن است خطراتی مانند عفونت، سکته مغزی یا خونریزی مغزی را به همراه داشته باشد. همچنین برخی از افراد با سیستم DBS دچار مشکلاتی میشوند که در چنین شرایطی ممکن است پزشک نیاز به تنظیم یا جایگزینی برخی از قسمتهای دستگاه داشته باشد.
علاوهبر مصرف دارو و یا عمل جراحی، مواردی مانند تغییر سبک زندگی، انجام ورزشهای هوازی، فیزیوتراپی و گفتاردرمانی نیز ممکن است به تسکین علائم بیماری پارکینسون کمک کند.
بیماران پارکینسون با چه مشکلاتی درگیر هستند؟
بیماری پارکینسون اغلب با مجموعهای از مشکلات و عوارض جانبی همراه است که البته برخی از آنها قابل بهبود هستند. در ادامه به بررسی برخی از عوارضی خواهیم پرداخت که بیماران پارکینسونی ناچار به تحمل آن هستند.
اختلالات شناختی: بیماران مبتلا به پارکینسون، به ویژه آنهایی که در مراحل پیشرفتهتری از بیماری قرار دارند، به احتمال بسیار زیاد مشکلات شناختی مانند زوال عقل را تجربه خواهند کرد. متاسفانه چنین مشکلاتی اغلب به داروها پاسخگو نیستند.
افسردگی و تغییر در خلق و خو: ممکن است گاهی اوقات بیمار در مراحل اولیهی بیماری دچار افسردگی شود. مصرف داروهای ضد افسردگی میتواند تحمل سایر مشکلات ناشی از بیماری پارکینسون را تا حدی قابل تحملتر سازد. بیمار همچنین ممکن است تغییرات عاطفی دیگری مانند ترس، اضطراب یا از بین رفتن انگیزه را تجربه کند. لازم به ذکر است که مصرف خودسرانهی داروها ممکن است شرایط بیمار را وخیمتر سازد. بنابراین مصرف هرگونه دارو حتماً باید به تشخیص پزشک صورت گیرد.
مشکلات بلع: با پیشرفت بیماری پارکینسون، بیمار دچار مشکلاتی در بلعیدن خواهد شد و به دلیل کند شدن حرکات، ممکن است بزاق در دهان شما جمع شود و به صورت غیرارادی به بیرون بریزد. علاوهبر این، بیماری پارکینسون بر عضلات دهان نیز تأثیر گذاشته و جویدن را مشکل میکند. این مسئله میتواند منجر به خفگی بیمار گردد.
مشکلات خواب: مبتلایان به پارکینسون اغلب دارای مشکلات خواب مانند بیدار شدن مکرر در طول شب هستند. البته با تشخیص پزشک و مصرف دارو میتوان این اختلال را بهبود بخشید.
مشکلات مثانه: بیماری پارکینسون ممکن است باعث ایجاد مشکلات مثانه از جمله عدم توانایی در کنترل ادرار شود.
همچنین بسیاری از مبتلایان به پارکینسون دچار یبوست میشوند که عمدتا به دلیل کندتر شدن فعالیتهای دستگاه گوارش است.
افت ناگهانی فشار خون: افراد مبتلا به بیماری پارکینسون ممکن است هنگام ایستادن به دلیل افت ناگهانی فشار خون احساس سرگیجه کرده و بر روی زمین بیفتند. این مسئله میتواند صدمات جبرانناپذیری را به دنبال داشته باشد.
خستگی: بسیاری از مبتلایان به پارکینسون انرژی خود را از دست میدهند و دچار خستگی میشوند.
اختلال عملکرد جنسی: برخی از افراد مبتلا به پارکینسون متوجه کاهش میل جنسی میشوند.
آیا میتوان از ابتلا به بیماری پارکینسون پیشگیری نمود؟
از آنجا که علت اصلی بروز بیماری پارکینسون هنوز ناشناخته است، راههای جلوگیری از ابتلا به این بیماری نیز به صورت یک راز کشف نشده باقی مانده است. برخی تحقیقات نشان میدهد که انجام منظم ورزشهای هوازی ممکن است خطر ابتلا به بیماری پارکینسون را کاهش دهد. همچنین برخی تحقیقات دیگر نیز نشان میدهد که افرادی که کافئین مصرف میکنند (قهوه ،چای و …) کمتر از سایر افراد به بیماری پارکینسون مبتلا شدهاند. با این وجود، هنوز مشخص نیست که آیا کافئین در واقع از ابتلا به پارکینسون جلوگیری میکند.
آیا پارکینسون کشنده است؟
بیماری پارکینسون خود باعث مرگ نمیشود. اما عوارضی که این بیماری به دنبال دارد ممکن است خطراتی جدی برای سلامت فرد به همراه داشته باشد و منجر به مرگ او شود. به عنوان مثال، جراحاتی که به دلیل افتادن بر روی زمین رخ میدهد و یا مشکل در بلع و جویدن، ممکن است در نهایت مرگ بیمار را به دنبال داشته باشند.
سخن پایانی، زندگی کردن با بیماری پارکینسون
بیماری پارکینسون یک اختلال سیستم عصبی است که در اثر کمبود دوپامین در مغز ایجاد میشود و عوامل متعددی در بروز آن دخیل هستند. این بیماری مشکلات زیادی از جمله، لرزش و سفتی اندامها، زوال عقل، مشکلات بلع، عدم تعادل را به همراه دارد و با پیشرفت بیماری، اغلب فعالیتهای روزانهی بیمار مانند لباس پوشیدن، رانندگی کردن و غذا خوردن چالش برانگیز خواهند شد. این بیماری ممکن است بر روابط دوستانهی افراد نیز تأثیر منفی بگذارد. اگرچه راهکارهای پزشکی میتواند به کنترل علائم و بهبود عملکرد بیمار کمک کند، اما نباید از نقش اعضای خانواده در مدیریت بیماری نیز چشمپوشی نمود. با درک شرایط بیماران مبتلا به پارکینسون میتوانیم امید به زندکی را در آنها افزایش داده و با شناخت بیماری این افراد، به بهبود کیفیت زندگی آنها کمک کنیم.
واژهنامه:
| dopamine | [3] | substantia nigra | [2] | Parkinson’s Disease | [1] |
| progressive supranuclear palsy | [6] | bradykinesia | [5] | pill-rolling | [4] |
| Wilson’s disease | [9] | corticobasal degeneration | [8] | multiple systems atrophy | [7] |
| carbidopa | [12] | levodopa | [11] | progressive supranuclear palsy | [10] |
| MAO B inhibitors | [15] | Dopamine agonist | [14] | dyskinesia | [13] |
| Entacapone | [18] | Entacapone | [17] | Catechol O-methyltransferase | [16] |
| Amantadine | [21] | Anticholinergics | [20] | Tolcapone | [19] |
| [23] | Deep brain stimulation | [22] |